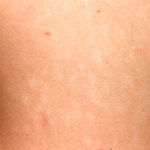
Hipomelanose macular
Descrita pela primeira vez em 1980, por Guillet e cols, como uma desordem da pigmentação em pacientes negroides e caucasoides, originários do Caribe francês, o que possivelmente originou a denominação opcional de hipomelanose macular progressiva(HMP) das mulatas do caribe.
Guillet et al. (1988), primeiros a estudar a doença, sugeriram que a HMP é uma doença de caráter racial que acomete pessoas de raças miscigenadas. Essa hipótese se baseou na observação de achados ultra-estruturais que revelaram melanossomos solitários (negroide) e melanossomos agregados (caucasoides) responsáveis por variações nas tonalidades da pele.
Patogenia – Ainda com etiologia não totalmente esclarecida, sugere-se a participação do Propionibacterium acnes na etiopatogenia dessa dermatose.
O P. acnes produziria uma substância capaz de interferir na produção de melanina, causando a hipopigmentação da pele.
Epidemiologia – Sugere-se predomínio da dermatose no sexo feminino, e em idades mais precoces, adolescentes e adultos jovens, com pele tipo 2 a 4 de Fitzpatrick.
Embora pareça ser uma doença comum em nosso meio, a prevalência da hipomelanose ainda permanece desconhecida, com poucos dados epidemiológicos encontrados na literatura brasileira.
Em um estudo epidemiológico realizado em SP observou-se predomínio do sexo feminino, em brancos, e com idades que variaram dos 13 aos 36 anos. A ausência de pacientes na faixa etária superior aos 40 anos pode inferir que a HPM é uma doença auto limitada. Alguns autores sugerem remissão espontânea após 10 anos de doença.
Quadro clínico – A doença caracteriza-se por máculas hipocrômicas mal-delimitadas, assintomáticas, não descamativas, localizadas no tronco, que tendem a confluir na linha média, podendo estender-se para o pescoço e a parte superior das extremidades. Em alguns pacientes, observa-se repigmentação transitória após exposição ao Sol. Apresenta fluorescência avermelhada, folicular, pela lâmpada de Wood, em pele lesional, o que reforça a hipótese de colonização do Propionibacterium acnes, como responsável pelo quadro.
Diagnóstico – O diagnóstico é clínico e os principais diagnósticos diferenciais são pitiríase versicolor e a pitiríase alba.
Tratamento – Existem vários tratamentos descritos para a dermatose, mas nenhum consenso ainda foi estabelecido. Sugerem-se, como opções terapêuticas, com resultados variáveis: hidratação local; exposição solar; fototerapia; corticoides tópicos; e tetraciclina via oral; ou ainda, associações com peróxido benzoila 5% + clindamicina; ou limeciclina oral associada ao uso tópico de peróxido de benzoíla.
A fototerapia mostrou-se uma boa opção terapêutica para esta dermatose, com mais de 80% dos pacientes apresentando uma melhora clínica superior a 50% na 16ª sessão. Porém, houve recidiva das lesões em 72% dos pacientes tratados, sugerindo-se efetividade apenas temporária do tratamento.
Excelente resposta terapêutica com relevância científica também foi demonstrada com uso da associação de limeciclina 300 mg diária, associada ao uso tópico de peróxido de benzoíla 5%, com sucesso terapêutico mantido durante o período de seguimento do estudo.